Les polyneuromyopathies de réanimation post-COVID : à quoi sommes-nous confrontés ?
Aude Quesnot
Kinésithér Scient 2020,0620:01 - 05/05/2020
 Les patients sortent progressivement de réanimation et les équipe de Soins de Suite et de Rééducation et les services de Médecine Physique et de Réadaptation sont prêts à les accueillir. Ces patients, après leur séjour en réanimation, présentent une fonte musculaire de non utilisation, voire des limitations orthopédiques. En dehors de ces éléments, les complications classiques des séjours prolongés en réanimation sont les polyneuromyopathies acquises en réanimation (PNMAR). La myopathie et la polyneuropathie de réanimation sont délétères et retardent la récupération du patient et la reprise de son autonomie et de ses activités.
Les patients sortent progressivement de réanimation et les équipe de Soins de Suite et de Rééducation et les services de Médecine Physique et de Réadaptation sont prêts à les accueillir. Ces patients, après leur séjour en réanimation, présentent une fonte musculaire de non utilisation, voire des limitations orthopédiques. En dehors de ces éléments, les complications classiques des séjours prolongés en réanimation sont les polyneuromyopathies acquises en réanimation (PNMAR). La myopathie et la polyneuropathie de réanimation sont délétères et retardent la récupération du patient et la reprise de son autonomie et de ses activités.
Le tableau clinique présenté par ces patients lourds correspond à une tétraplégie ou tétraparésie flasque aréflexique avec ou sans troubles sensitifs (tab. I). L’atteinte neuromusculaire concerne également les muscles respiratoires.
| Tableau I Polyneuropathie et myopathie de réanimation |
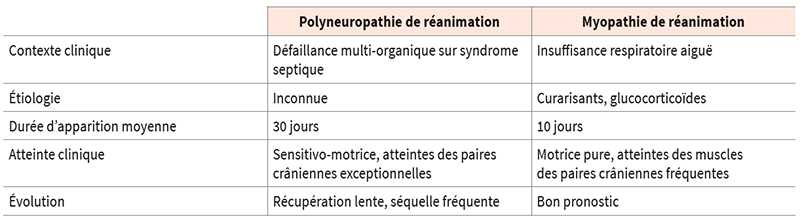 |
Nous retrouvons soit une polyneuropathie de réanimation, soit une myopathie de réanimation, soit une forme mixte. La myopathie de réanimation, jusqu’à présent plus rare, est d’un meilleur pronostic sur la récupération de l’autonomie et la reprises des activités biopsychosociales.
L’atteinte motrice est évaluée par le score MRC (Medical Research Concil Neuromuscular score), qui correspond à un testing réalisé sur 3 groupes musculaires des membres supérieurs (flexion d’épaule, flexion de coude, extension du poignet) et sur 3 groupes musculaires des membres inférieurs (flexion de cuisse, extension de genou, flexion dorsale du pied). Le score va de 0 (tétraplégie complète) à 60 (force quasi normale). Les complications neuromusculaires acquises de réanimation (CNMAR) sont diagnostiquées quand le score est inférieur à 48.
Les pathologies associées, suite à ce séjour en réanimation de longue durée, vont pouvoir combiner :
– des syndromes canalaires surajoutés liés au positionnement du patient (atteinte du nerf fibulaire commun, du nerf radial...) ;
– une décompensation d’un canal cervical étroit sur un sujet âgé ayant été placé en procubitus, entraînant un tableau plutôt de tétraparésie spastique.
En dehors de ces troubles moteurs, ces patients sont dénutris et peuvent présenter des lésions cutanées (escarres) que l’équipe médicale va prendre en charge en parallèle de la coordination de la rééducation. En sortie de réanimation, la présence de BMR (bactéries multirésistantes) est quasiment systématique, ce qui a des répercussions sur la prise en charge de rééducation.
Des états de confusion, de dyspraxie ou autres troubles cognitifs sont fréquents. Les troubles de la voix et les troubles de la déglutition sont également présents et nécessitent une prise en charge par les orthophonistes. Les syndromes post-traumatiques sont classiquement retrouvés après ces syndromes de détresse respiratoire aiguë.
À ce jour, nous considérons que ces patients ne sont plus contagieux à J24 du début des signes. La kinésithérapie va s’attacher à récupérer les éventuels déficits articulaires, à effectuer un renforcement musculaire global des 4 membres, du tronc, des muscles respiratoires, à reverticaliser ces patients encore fragiles afin, progressivement, de développer la reprise de la marche et de l’autonomie. Cette période de rééducation, longue de plusieurs mois, sera poursuive dès que le retour à domicile sera possible avec nos collègues libéraux.
Les kinésithérapeutes sont prêts !








